当院で行っている診療・治療
スポーツ整形外科、スポーツ傷害
小児整形外科
リハビリテーション
当院は、「いつまでも健やかな人生を一緒に歩むクリニック」を目指しています。
当院で行っている治療の中で、投薬・注射などは医師から勧められて治療を受ける、いわば受け身の治療です。もちろんこのような治療も計画的に治療を行っていく上で非常に大切であり、当院でも重視しています。 一方、リハビリテーションは患者さんが自ら取り組むことで、より主体的な治療や治療に前向きになれるものでなければならないと思っています。 これは当院の目指す「一緒に歩む」ことに通じるものであり、リハビリテーションの治療を通して、患者さんご本人が主体となり自ら率先して治療に向き合うように行動して頂きたいと考えております。

当院の運動器リハビリテーションのご紹介
当院の院長は、日本整形外科学会認定運動器リハビリテーション医です。
診察により、運動器リハビリテーションの必要がある方には、理学療法士と連携して治療を行っていきます。
運動器リハビリテーションとは、先ほどの「主体的な」「自ら率先して行う」治療です。
当院では100㎡を超える広いリハビリ専用のスペースで、国家資格を有する理学療法士が、個別に患者さんの症状や状態に合わせて、マンツーマンで治療・指導を行っていきます。
理学療法士は、医師とは違った視点で患者さんの体をチェックしたり日常生活でのアドバイスを行います。その情報を医師とも連携して、さらに治療に役立てていきます。
なお、運動器リハビリテーションは、完全予約制となります。
理学療法士と一緒に計画的に治療を行っていきます。
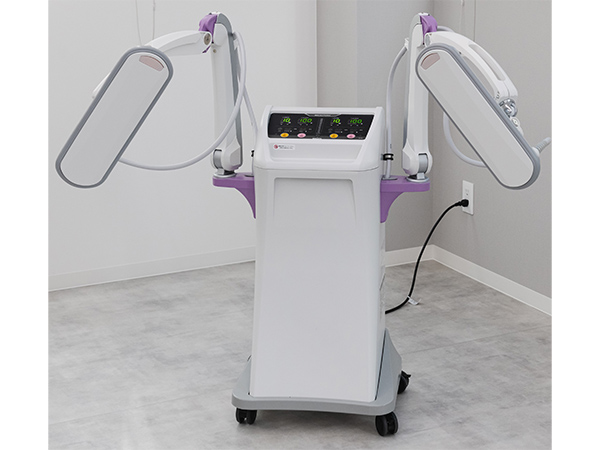
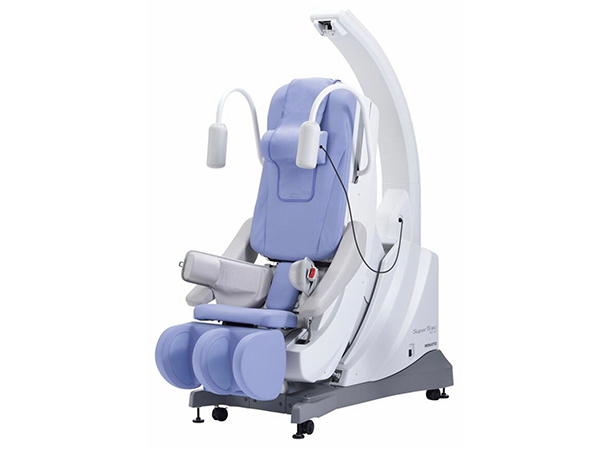
物理療法機器のご紹介
当院では新しいリハビリテーション機器をとり揃えています。
物理療法は予約不要で、診療時間内であれば受診された順番でご案内しています。





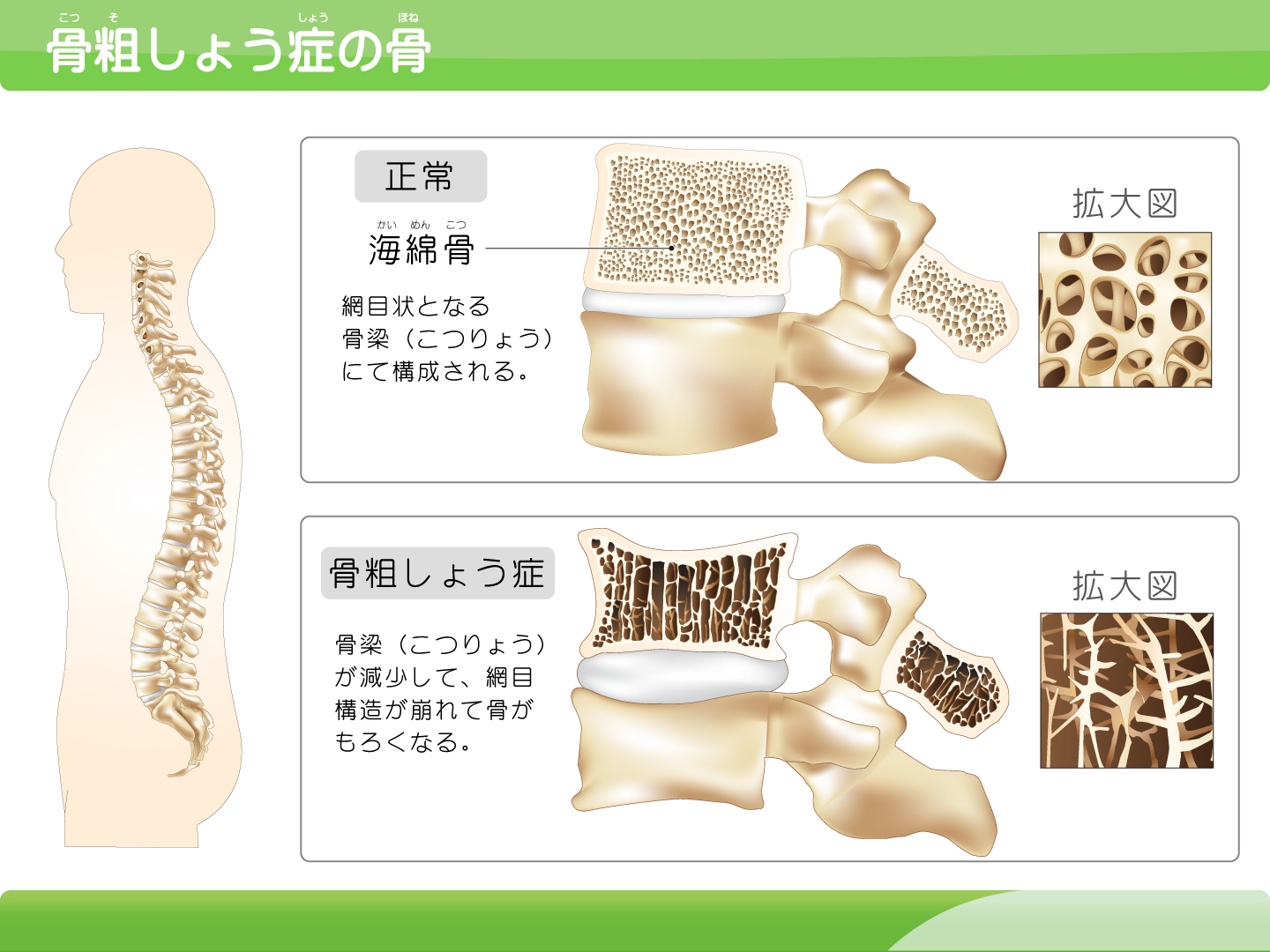
骨粗鬆症
骨粗鬆症とは、閉経や加齢などが原因で、『骨が弱くなり、骨折の危険性が増している状態』のことを言います。現在、患者数は1300万人(65歳以上の方の3人に1人)と推測され、約80%が女性です。この中で治療をされている方はたったの20%程度と推定されています。今まで検査を受けたことがない方や骨折の既往がある方などは、まず一度検査を受けて見ましょう!
症状
骨粗鬆症だけでは通常症状はありません。
しかし転倒などをきっかけに骨折を起こしやすくなります。
骨粗鬆症で骨折を起こしやすい部位は、「背骨(脊椎圧迫骨折)」「太ももの付け根の骨(大腿骨頚部骨折)」「手首の骨(橈骨遠位端骨折)」などです。
骨折の連鎖を防ぐことが大切です!
骨粗鬆症の骨折は、まず50歳頃に「手首の骨(橈骨遠位端骨折)」から始まり、60歳を過ぎてから「背骨(脊椎圧迫骨折)」が増えてきます。「背骨」については、特に痛みがなく徐々に骨折が進む『いつの間にか骨折』も多くなります。
そして最も気をつけるのは、80歳前後から増える「太ももの付け根の骨(大腿骨頚部骨折)」です。この骨折を起こすと、寝たきりのリスクが高くなるだけでなく、肺炎などを起こし命に関わることもあります。
骨粗鬆症治療の最大の目的は、「骨折のリスクを抑えること」です。
すでに骨折したことのある方は、2回目3回目の骨折をする「骨折の連鎖」を防ぐことが大事であり、欧米では「STOP AT ONE(最初の骨折を最後の骨折に!)」をスローガンとした活動が注目されています。
原因
閉経、加齢、生活習慣病(糖尿病など)、長期臥床(寝たきり)、薬剤(ステロイドなど)などが挙げられます。
検査
- 骨密度測定
- DXA(デキサ)法で、腰椎と大腿骨を測定することが推奨されています。
検診で用いる手首(橈骨)・かかと(踵骨)などは正しく評価されていないこともあります。 - 背骨のレントゲン検査
- 上述した『いつの間にか骨折』を起こしていないか評価します。
- 血液検査
- 骨代謝マーカーという骨形成(骨をつくる)の力、骨吸収(骨をこわす)の力やビタミンDなどの数値を計測します。
治療
- 骨粗鬆症治療の目的は、骨格の健康を保ちQOL(生活の質)を維持することです。
- 骨の強度を維持し、転倒を防止することで骨折を予防します。
- 生活指導
- 適度な日光浴、禁煙、転倒を予防するための生活環境の整備
- 食事療法
- CaやCaの吸収を促進するビタミンD、ビタミンKなども大切です。
- 運動療法
- 骨に適度な負荷をかけ、骨の強度を上げます。筋力・バランスを鍛えて転倒を予防します。
骨粗鬆症と診断された方は、上記に加えて薬物治療の対象になります。
つまり、骨粗鬆症と診断された時点で生活指導・食事・運動療法だけでは不十分です。
骨粗鬆症の治療は長期にわたるため、何のために治療をしているのか十分ご理解頂き、治療のモチベーションを維持していくことが大切です!
薬物治療
骨が壊れるのを防ぐ薬(骨吸収抑制薬)
-
ビスホスホネート製剤骨が壊されるのを抑える作用。1ヶ月に1回、または1週間に1回の内服が一般的。1ヶ月毎の注射剤もあり。
-
選択的エストロゲン受容体調整薬(SERM)骨に女性ホルモンと同様に作用し、骨が壊されるのを抑える作用。1日1回の内服薬。閉経後早期の女性に用いることが多い。
-
抗RANKL抗体(デノスマブ)骨をこわす細胞を活発にさせる因子を抑えて、骨を壊れにくくする。半年に1回の注射剤。
骨をつくる薬(骨形成促進薬)
-
副甲状腺ホルモン製剤(テリパラチド製剤)骨の代謝を促進して、新しい骨をつくる作用。圧迫骨折や骨密度が著しく低い、骨折リスクの高い方に使用。毎日1回の自己注射、1週間に2回の自己注射、1週間に1回の通院で皮下注射する3通りがある。
-
抗スクレロスチン抗体製剤(イベニティ)骨粗鬆症の薬の中で最も新しい薬。骨形成促進と骨吸収抑制の2つの作用を合わせもつ。1ヶ月に1回2本の皮下注射。
その他の薬
-
活性型ビタミンD3製剤腸からのカルシウムの吸収を促します。ビスホスホネート製剤やSERMと併用し補助的な役割として使用。血液検査でビタミンDの不足を判定。1日1回の内服。
ロコモティブシンドローム(運動器症候群)
ロコモティブシンドローム(ロコモ)とは、『運動器の障害のために移動機能の低下した状態』をいいます。
人間が立つ・歩く・作業するといった運動のために必要な体の仕組み全体を運動器といいます。運動器は、骨・関節・筋肉・神経などで成り立っていますが、これらの障害によって立ったり歩いたりするための身体能力が低下した状態が、「ロコモ」なのです。
ロコモが進むと、将来介護が必要になるリスクが高くなります。
要支援、要介護になる原因の第1位は、転倒・骨折や関節の病気など運動器の障害です。
ロコモの原因
-
運動器の自体の疾患加齢により様々な運動器疾患によるもの
(主な疾患:変形性関節症、腰部脊柱管狭窄症など) -
加齢による運動機能不全加齢により運動機能が下がっていくこと
(筋力低下・持久力の低下・バランス能力の低下など)
下記の「ロコモチェック」で一つでも当てはまる方は、ロコモの疑いがあります。
自覚症状がなくても要注意!
便利な移動手段の多い現代において、日常生活に支障はないと思っていても、ロコモになっていたりすでに進行している場合が多くあります。
自分がロコモかどうかは、「ロコモ度テスト」で簡単に判定できます。
すでにロコモである場合も、ロコモを進行させないことが大切です!
いつまでも歩き続けるために運動器を長持ちさせて健康寿命をのばしていくことが重要なのです。
ロコモ度テスト
-
立ち上がりテスト
- ロコモ度1
- 片方の脚で40cmの台から立ち上がれないが、両脚で20cmの台から立ち上がれる
- ロコモ度2
- 両脚で20cmの台から立ち上がれないが、30cmの台から立ち上がれる
- ロコモ度3
- 両脚で30cmの台から立ち上がれない
-
2ステップテスト
- ロコモ度1
- 2ステップ値が1.1以上1.3未満
- ロコモ度2
- 2ステップ値が0.9以上1.1未満
- ロコモ度3
- 2ステップ値が0.9未満
-
ロコモ25 | 運動器の不調に関する25の質問ロコモ25 | 運動器の不調に関する25の質問
ロコモでない状態、ロコモが始まっているロコモ度1、ロコモが進行したロコモ度2、ロコモがさらに進行して社会参加に支障をきたしているロコモ度3に判定できます。
ロコモを進行させないための対策
ロコモの要因は、運動器の病気、運動器の能力の低下、運動器の痛みなど様々です。これらが進行すると社会参加や生活が制限され、ついには要介護の状態になります。
ロコモと判定された場合、原因を見極め状態に合わせて適切な対処が必要です。
- 原因疾患がある場合は、その治療を行います。
- 歩行の障害については、個々の能力に応じて筋力強化、歩行訓練などによりバランス能力や歩行の安定性を向上させます。
- 家庭でも可能な予防・改善法として、片脚立ち・スクワットの2つのロコモーショントレーニング(ロコトレ)があります。
スポーツ整形外科、スポーツ傷害
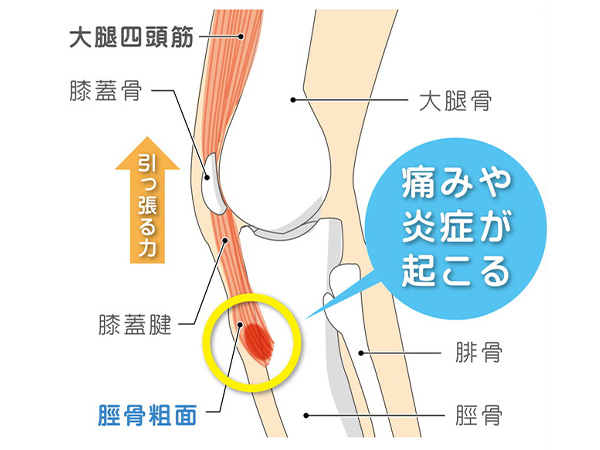
オスグッド病(Osgood-Schlatter病)
症状
10~15歳のスポーツを活発に行う男子に多いです。膝のお皿の下の部分(脛骨粗面)が徐々に突出し、腫れや痛みを認めます。
原因
大腿四頭筋(太ももの前の筋肉)は、お皿の骨を通してひざを伸ばす力が働きます。この力の繰り返しにより、お皿の下の部分に過剰な負荷がかかり痛みを伴います。
検査
膝のお皿の下の部分の突出や圧痛の部位を確認します。
レントゲン検査では脛骨粗面の突出や不整が見られます。
治療
成長期の一過性の病気で、成長が終了すると多くは治癒します。
- 内服治療
- 痛みを軽減するために、消炎鎮痛薬などを内服します。
- リハビリテーション
- 大腿四頭筋のストレッチ、運動後のアイシング。理学療法士による指導を行うこともできます。
痛みがなくなれば、スポーツは可能です。
症状が出て3〜6ヶ月はスポーツをすると症状が強くなるので、スポーツの前後に上記のストレッチやアイシングを行うことをお勧めします。
シンスプリント(脛骨過労性骨膜障害)
症状
スポーツによりすねの周囲に痛みが出て、すねを押した時の痛みと、はっきりしない広範囲に広がる痛みがあります。
初期はトレーニング開始時に痛みを感じ、トレーニングを継続すると徐々に痛みが緩和されます。しかし進行に伴い日常生活や安静時にも痛みを生じるようになります。
原因
使い過ぎや反復するストレスによって引き起こされます。原因はすねの骨に加わるストレスによって生じる骨膜炎です。
検査
問診や痛みのある部位、腫れなどで診断は可能です。しかし疲労骨折などの鑑別のためレントゲン検査は欠かせません。MRIは非常に有用であり、早期からの骨膜の浮腫や骨髄内の反応、最終的に疲労骨折に至るまでを鋭敏に捉えられます。
治療
保存療法が基本になります。
急性期には患部のアイシングを徹底します。第一は安静です。スポーツは休止して復帰までのトレーニングは痛みのない範囲で段階的に増加させます。
理学療法士が原因となる体の使い方やバランスの不十分な部分を評価して、適切にリハビリテーションを行います。
足関節ねん挫・靭帯損傷
症状
スポーツ活動中や段差などで足首を内側に捻ることが多く、足首の外くるぶしに腫れや痛みを認めます。軽症の場合は歩くのも可能ですが、靭帯が断裂したり、部分的に損傷している場合、初期に適切な治療をしないと症状が残ったり、足首が不安定な状態(足関節不安定症)になります。ねん挫と言って軽く見ずに、病院を受診し適切な診断と治療を受けましょう!
原因
ねん挫は靭帯の損傷程度によって、3つに分類されます。
- Ⅰ度
- 靭帯が伸びる程度の軽い損傷
- Ⅱ度
- 靭帯が一部断裂している
- Ⅲ度
- 靭帯が完全に断裂している
検査
足首の痛みや腫れのある部位を確認します。
レントゲン検査で骨折がないか診断します。小児の場合、小さな裂離骨折(剥離骨折)があることも多く、レントゲン検査だけでは不十分であり、超音波検査が有用です。
当院では超音波検査を用いて、靭帯や小さな骨折の有無を評価します。
治療
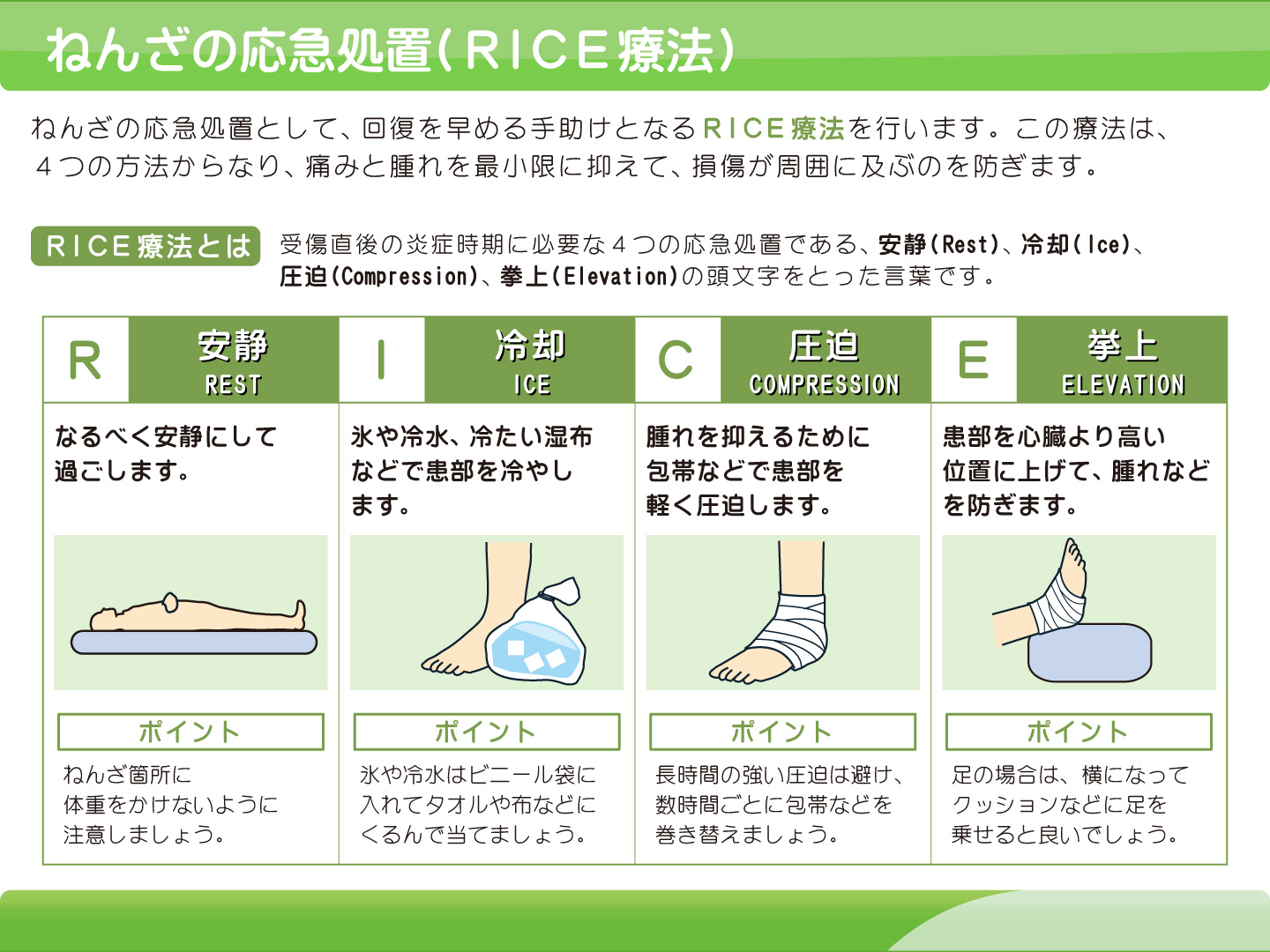
受傷直後はまずRICE処置が大切です。
保存療法が基本になり、靭帯損傷の重症度により足関節装具やギプス固定を行います。
野球肩(リトルリーガーズショルダー)
症状
野球肘と同様に野球の投球動作で生じる肩の障害です。
投球時などに肩の痛みがあります。
原因
繰り返しボールを投げることで肩への負担が増えることが原因です。
不適切な投球フォームや肩以外のコンディショニング不良も原因になります。
検査
痛みのある部位や肩の動きの制限がないかを確認します。
レントゲン検査で、上腕骨近位骨端線という成長軟骨の線が健側と比べて拡がって見え、骨端線(成長線)の障害を認めます。
治療
肩の安静が大切であり、投球を禁止します。
安静の期間に肩以外の体幹や下半身の柔軟性を向上させるため、リハビリテーションで筋力訓練を行い再受傷を予防します。投球フォームの改善も行います。
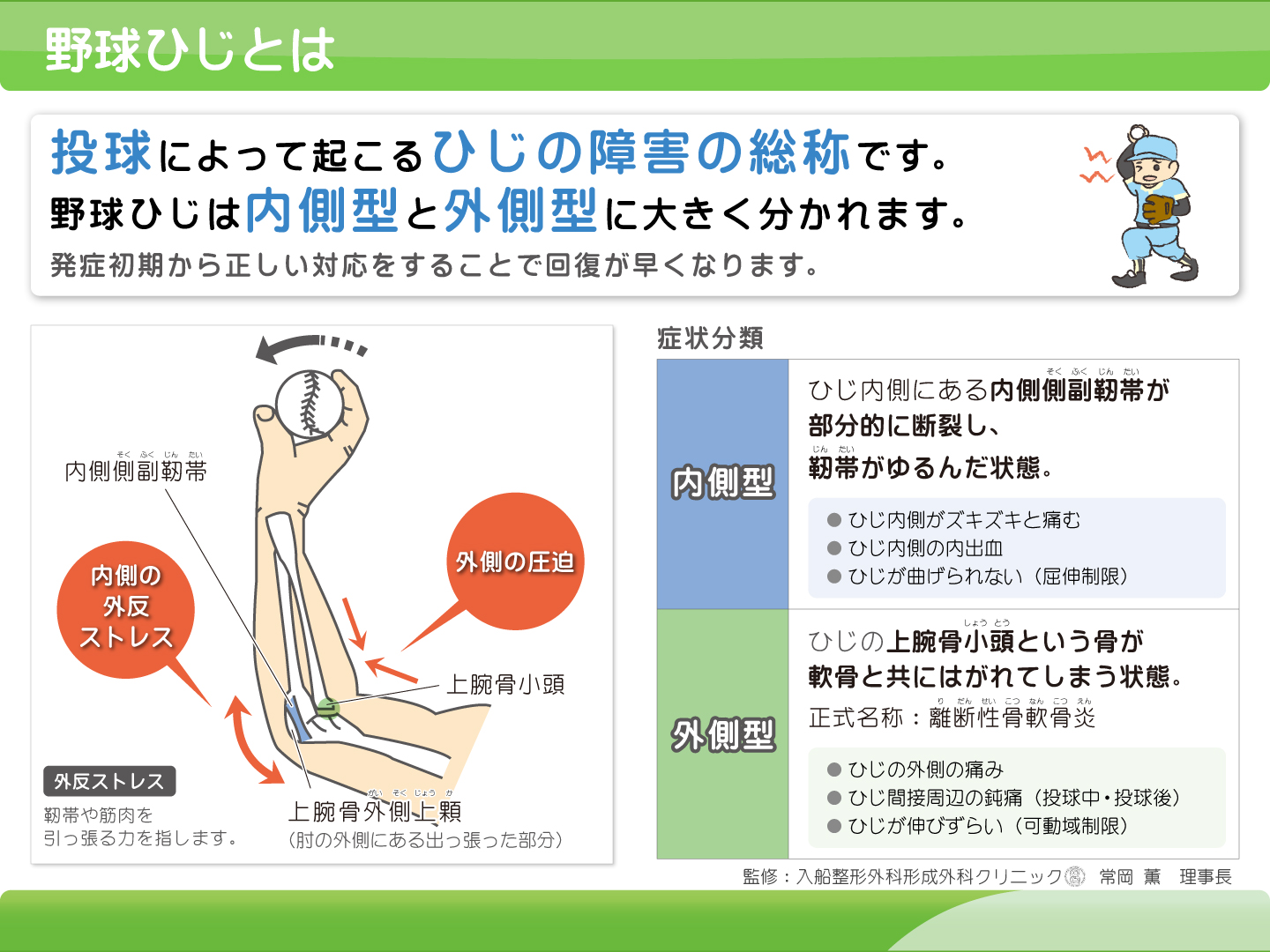
野球肘
症状
10〜16歳の成長期に、野球の投球動作で生じる肘の障害です。
投球時や投球後に肘が痛くなります。肘の曲げ伸ばしが悪くなり、急に動かせなくなることもあります。
原因
繰り返しボールを投げることで肘への負担が増えることが原因です。
- 外側型
- 肘の外側で骨がぶつかり、骨・軟骨が痛みます。
- 内側型
- 肘の内側で靭帯・腱が痛みます。
検査
痛みある部位や肘の動きの制限がないかを確認します。
レントゲン検査で骨の変化を確認したり、MRIで精密検査を行います。
超音波の検査なども有用です。
治療
肘の安静が大切であり、投球を禁止します。
リハビリテーションで、投球ホームの改善や筋力強化で再発を予防します。
障害が悪化すると手術が必要になることもあります。
腰椎分離症
症状
スポーツ活動の多い10歳代の男子に多いです。腰痛やお尻や太ももに痛みが出る場合もあります。
原因
成長期の過剰なスポーツ活動で腰の骨(腰椎)の後方部分に亀裂(疲労骨折)が入って起こります。1回のケガで起こるのではなく、スポーツの練習などで繰り返し腰を反らしたり回すことで起こります。分離症は一般の人の5%、スポーツ選手では30〜40%の人に認めます。
検査
レントゲン検査で腰の骨の側面や斜めを見て、疲労骨折の有無を評価します。
CT検査で骨折線を評価します。
治療
多くは保存療法が行われます。
- 急性期:運動制限、硬性コルセットなどを作製し、骨癒合を目指します。
- 慢性期:骨癒合は期待できないため、症状のコントロールを目指します。
内服治療(鎮痛薬)、軟性コルセットの作製、リハビリテーション(筋力訓練、ストレッチ)
肉離れ
症状
スポーツ中にふくらはぎの内側や太ももに痛みが生じます。
体重をかけると痛むため、普段の歩行ができなくなります。
原因
スポーツによるものが多く、ふらはぎの肉離れは、ふくらはぎの筋肉(腓腹筋)の内側の部分断裂です。太ももは、前が大腿四頭筋、後ろがハムストリングの部分断裂です。
筋肉が伸ばされながら収縮すると、筋力に負けて部分断裂を起こします。
検査
スポーツ中に強い力がかかり典型的な場所に圧痛があれば診断できます。また超音波では断裂した筋肉の線維や周りに出血を認めます。
治療
受傷直後はまずRICE処置が大切です。
I(冷却:冷やして腫れを抑えます)
C(圧迫:包帯などで固定)
E(挙上:足を高く上げ腫れを抑えます)
痛みが軽減してから、ストレッチなどのリハビリテーションを行います。
スポーツ競技の復帰は、ストレッチするときの痛みがなくなり、健側と同じストレッチ感(伸ばされている感じ)が同じになるまで避けるべきです。マッサージやストレッチは、治療にも予防にも大切です。
小児整形外科
発育性股関節形成不全
主に乳児期に診断される股関節が外れている(関節包内脱臼)状態です。
以前は「先天性股関節脱臼」と呼ばれていました。
女児に多く、骨盤位分娩(逆子)や遺伝的要因など様々な要因が関与すると考えられています。
症状
新生児から乳児期では、開排制限(股の開きが悪い)や、足を伸ばした時に太もものシワの左右差、膝を立てると高さが低いなどの症状が現れます。
歩行開始が遅れたり、歩行時に足を引きずる(跛行)などが見られます。
診断
レントゲン検査や超音波検査で、股関節の脱臼を評価します。
治療
専門的な治療が必要になるため、小児専門病院へご紹介します。
O脚、X脚
症状
初期は外見上の異常のみですが、変形が高度になると痛みや機能障害を起こすこともあります。
原因
O脚(内反膝)は両膝が外側に湾曲した状態で、左右の内くるぶしをそろえても左右の膝の内側が接しないものです。
X脚(外反膝)は両膝が内側に湾曲した状態で、左右の膝の内側をそろえても左右の内くるぶしが接しないものです。
原因には、生理的な変形と病的な変形があります。
生理的な変形
乳児期の膝はO脚であり、歩き始めから徐々に外反していき、2〜6歳では逆にX脚の傾向になります。その後わずかに外反は減り、7歳頃で成人の下肢形態(約4°外反)に近づきます。生理的な変化は左右対称で、痛みや機能障害は認めません。
病的な変形
くる病などの代謝性疾患、骨系統疾患、Blount病など。片側のみの変形では病的なものを疑います。
検査
問診や歩き方を観察します。レントゲン検査で骨や骨端線などに異常がないか評価します。
治療
生理的な変形で、変形が軽度の場合は経過観察のみ行います。変形が高度であったり、病的な変形を疑うときは、小児専門病院へご紹介します。
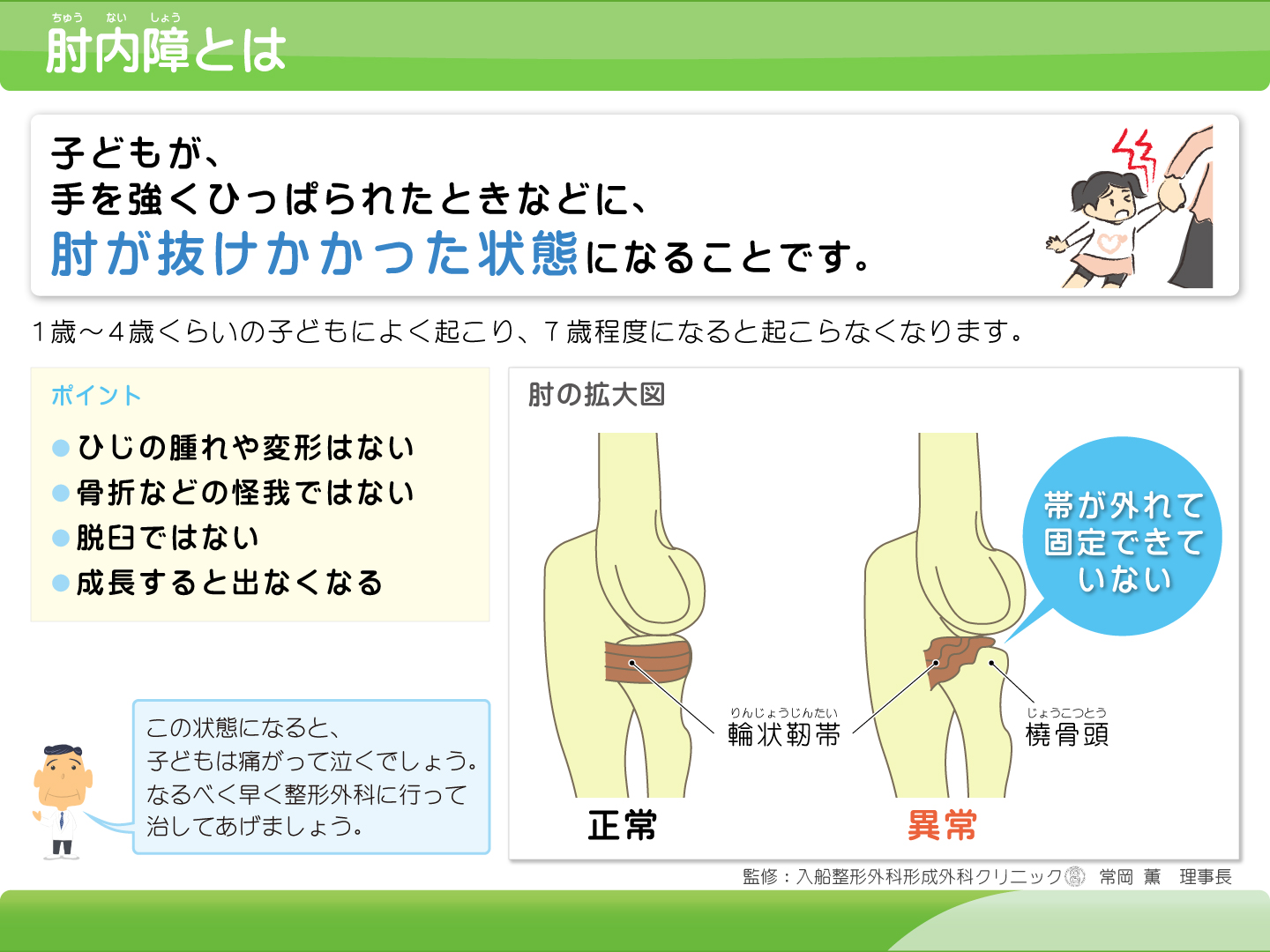
肘内障
症状
6歳くらいまでの小児に好発する病気です。
子どもの手を引っ張った後から、痛がって腕を動かさなくなります。
原因
肘の靭帯が肘の外側の骨(橈骨頭)から外れかかる(亜脱臼)ことで起こります。
検査
受傷時の状況や肘をやや曲げた状態で下げたまま動かさない様子などで、肘内障を疑います。レントゲン検査で、骨折などがないか確認することもあります。超音波検査では逸脱した靭帯を確認することもでき有用です。
治療
徒手整復を行います。整復直後から痛みがなくなり、自分で動かせるようになります。
側弯症(思春期特発性側弯症)
症状
側弯症とは、背骨が左右に弯曲した状態で背骨自体のねじれを伴います。
通常は小児期に見られる背骨の変形を指します。肩の高さやウエストラインの左右差、肩甲骨の突出など体幹の非対称性を認めます。
多くは無症状ですが、高度に進行すると腰背部痛や神経症状、胸郭の変形により呼吸機能の障害を認めます。
原因
原因は不明で思春期の女性に多く、学校検診で指摘されることも多いです。
検査
体幹の非対称性を確認したり、前屈テストで背骨の変形を見ます。
レントゲン検査では背骨全体を撮影し、側弯の変形の程度を評価します。
治療
側弯症は早期に発見し進行を予防することが大切です。そのことから学校検診が行われています。治療は側弯症の原因や程度、年齢により変わります。
特発性側弯症で軽度の場合には、定期的なレントゲン検査のみで経過観察を行います。進行する場合や変形が高度の場合には専門病院へご紹介します。
斜頚
斜頚は顔を左右どちかに向けて首をかしげた状態をとります。原因によって分類されます。
先天性筋性斜頚
最も頻度の高いもので、頭と鎖骨・胸骨をつなぐ胸鎖乳突筋という筋肉の拘縮で生じる斜頚です。患側の胸鎖乳突筋には、筋肉のしこりを触れますがこれは生後2〜3週で最も大きくなりその後は徐々に自然と小さくなっていきます。1歳半までに8〜9割は自然治癒が見込まれます。
向き癖の改善として、呼びかけや興味のあるものを顔が向いている反対側から行うようにします。
骨性斜頚
生まれつき首や背中の骨(頚椎・胸椎)に奇形があり、そのために首が傾きます。
炎症性斜頚
中耳炎や扁桃炎などの炎症後に、首の骨の並び方に異常が生じて首が傾きます。このまま固定してしまう可能性もあり、早めの受診が必要です。
レントゲン検査を行い、口を開けたまま撮影する開口位でのレントゲンで、第一頚椎(環椎)と第二頚椎(軸椎)の並び方に異常がないかと評価します。
治療は首のカラーで安静を保ちます。改善がない場合には入院して首の牽引治療を行うこともあります。
眼性斜頚
目の運動をする筋肉の異常が原因で首が傾きます。テレビなどに興味を示す6ヶ月以後に気づかれることが多く、何かを注視すると首の傾きが大きくなります。
ペルテス病
症状
小学校低学年の男児に多く、股関節の痛みや足を引きづるような歩き方となります。ひざに痛みが出ることもあります。
原因
大腿骨のつけ根部分の血行障害により、大腿骨頭の骨端部に壊死を起こします。
検査
レントゲン検査で、大腿骨頭の骨端部の変化を認めます。初期には異常所見がわからず、早期の診断にはMRIが有用です。
治療
専門的な治療が必要になるため、小児専門病院へご紹介します。
超音波検査(運動器エコー)
これまで超音波と言えば、産婦人科などでの妊婦健診や内科でお腹や心臓の超音波検査のイメージが強いと思われます。近年は、機器の性能が向上し浅い場所の組織をより鮮明に評価することが可能になり、整形外科でも腱や靭帯、筋肉といった皮ふに近く浅い場所の組織を詳しく見ることが可能になってきました。
レントゲン検査は骨折や関節の変形などの評価には非常に有用です。
しかし、整形外科の日常診療において骨以外に原因のある病気も多く、当院ではそういった方に積極的に超音波検査を行っております。
運動器エコーの優れた点
- 安全で、侵襲が少ないこと
超音波は放射線を出さず、妊娠中やお子さんにも安心して使用できます。また検査も痛みはなく、苦痛の少ない検査です。 - 患者さんの目の前ですぐに行えること
運動器エコーは診察中に、その場ですぐに検査ができ、結果もわかり説明ができるため、治療方針の決定に非常に役に立ちます。患者さんも目の前でご自分の状況が分かり安心して頂けます。 - 炎症の状態がわかること
運動器エコーでは血流の増加を評価できるため、関節リウマチなどの関節に炎症を起こす病気や局所の炎症を評価することができます。 - 治療に使えること
運動器エコーの最も優れた点は、検査だけでなく治療にも使える点です。当院では診断するだけでなく、そこからエコーを用いてハイドロリリースや関節・腱・靭帯などのターゲットに正確に注射を行います。
このように優れた点が多い超音波検査ですが、それだけで確実な診断をすることはできません。身体所見やレントゲン検査などで他の疾患の可能性を除外することも大切です。
またより詳細な評価が必要と判断した場合には、CTやMRIなどの精密検査を行います。
ハイドロリリース(筋膜リリース)
筋膜とは
筋膜は全身に張り巡らされている膜で、筋肉だけでなく神経、血管な様々な組織を包み込み体を支えています。何層もの膜の筋膜が滑らかに動くことで、筋肉や関節が支障なく動きます。しかし長時間の同じ姿勢や疲労、ストレスなどで筋肉が緊張した状態が続くと、筋膜同士や筋膜と神経、血管などが癒着して動きが悪くなり、筋肉の柔軟性の低下、関節の動きが悪くなり、炎症を起こすことで痛みを引き起こします。
ハイドロリリース(筋膜リリース)
筋肉を滑らかに動かすために、筋膜を柔らかくして筋肉の滑りを良くして解きほぐすことを「筋膜リリース」と言います。これまではストレッチなどの自主訓練やリハビリテーションで用手的に筋膜のリリースを行ってきました。
「ハイドロリリース」とは、超音波検査を用いて筋膜や神経などに薬液を注入して、癒着を剥離(リリース)して筋肉の動きや神経の滑走性を改善させることで、痛みやしびれを軽減させる治療です。使用する薬液は生理食塩水と非常に少量の局所麻酔薬のため、副作用も少なく行えます。
ハイドロリリースで痛みが改善しても、生活習慣や体の使い方が変わらなければ、同じ症状を繰り返し再燃します。理学療法士による運動器リハビリテーションでマンツーマンの筋力訓練やストレッチなどの指導を行うことで、症状の改善や再発防止を目指します。
当院では国家資格を持つ理学療法士による運動器リハビリテーションを積極的に行っていますので、是非ご利用ください。
交通事故
交通事故によるケガは突然起こります。不運にも交通事故にあってしまったときの対応方法と交通事故の診療の流れをご紹介します。
-
まずは、警察へ連絡
事故にあったら、軽いケガでもまず警察に通報しましょう。被害者であっても事故の届出をする必要があります。
-
保険会社へ連絡
保険会社に「かみやべ整形外科皮ふ科」に受診する旨をお伝えすると、保険会社から当院に連絡がきます。連絡があり確認がとれた後は、当院での治療費は保険会社が負担することになり、窓口負担なしで治療を受けることができます。
患者さんが来院されるまでに、保険会社から当院に連絡がない場合は、一時的に患者さんに治療費用をご負担頂きます。保険会社から連絡後、ご負担頂いた費用はご返金いたします。 -
病院を受診
診療時間内に受診して頂き、受付に交通事故で受診する旨をお伝えください。
受傷直後には症状がなくても、後から症状が悪化することもあります。事故後はわずかな症状でも医療機関を受診しましょう。